「血圧が高めと言われたけれど、治療しなければいけないのかな?」
「高血圧症になると、一生薬を飲み続けなければならないのは嫌だな」
健診や人間ドックなどで「高血圧症」、あるいは「高血圧症予備軍」などと指摘されたものの、治療のことを考えると億劫になり、つい受診を先延ばしにしている方も多いことでしょう。
確かに、現在これといった不調を感じていない方にとって、高血圧症の治療はできれば避けたいものかもしれません。
しかし、何もしないまま高血圧症を放置してしまうと、気付かないうちに動脈硬化が進行し、体中にさまざまな障害を引き起こすことになりかねません。
また、高血圧症の治療に薬物療法は必須ではなく、生活習慣の改善だけで良いケースも多いのです。
この記事では、治療をためらっている方や、高血圧症の治療のことを正しく知りたい方のために、高血圧症の治療を行う意味や、治療の実際をお伝えします。
現在すでに高血圧症の治療を受けている方も、治療を振り返る手がかりとしてください。
1.国民病ともいえる高血圧症。でも、適切に治療している人は少ない。
日本の高血圧症患者数は、およそ4,300万人と推定されています[1]。
厚生労働省の令和元年(2019年)「国民健康・栄養調査」によると、そのうち治療が必要な高血圧症の人の割合は、男性のおよそ3人に1人(29.9%)、女性の4人に1人(24.9%)という結果でした[2]。
このように高血圧症は私たちにとって非常に身近な病気であり、「高血圧症は日本人の国民病」ともいわれる所以です。
同調査によれば、高血圧症の患者数はこの10年間で男女共に減少していますが、その一方で、きちんと高血圧症の治療を受けている人は全体の半数以下に留まるとされています。
痛い、苦しいといった症状があれば誰しも不安になって病院に行こうという気になるものですが、高血圧症それ自体には特に自覚症状はありません。
しかし高血圧症をそのまま放置してしまうと、血管の老化である動脈硬化が徐々に進行し、血管の内腔(通り道)が狭くなって血流が悪くなったり、血管が古いゴムホースのように硬くもろくなったりします。
この動脈硬化は、大きな血管にも、末梢の小さな血管にも起こり、脳出血や脳梗塞、大動脈瘤、腎硬化症、心筋梗塞、眼底出血などの原因となります。
高血圧症の治療の意味は、血圧の数値を下げることではなく、こうした危険な合併症のリスクを下げ、生き生きとした人生を送って健康長寿を全うすることにあるといっていいでしょう。
[1] 特定非営利活動法人 日本高血圧学会「高血圧の話」
[2] 一般社団法人 日本生活習慣病予防協会「食生活の調査・統計」
[3] 厚生労働省 e-ヘルスネット「高血圧」
2.高血圧症の治療の目標「降圧目標」とは?
「高血圧症の治療の意味は分かったから、早くその内容を知りたい!」
と思われたかもしれませんね。
その前に、「降圧目標」という言葉を知っておいていただきたいのです。
降圧目標とは、血圧をどこまで下げるべきかという目標値です。
これは、さまざまな研究や調査をもとに、この数値まで血圧を下げれば脳心血管障害になったり、それによって死亡したりするリスクを下げることができるということから定められた数値です[4]。
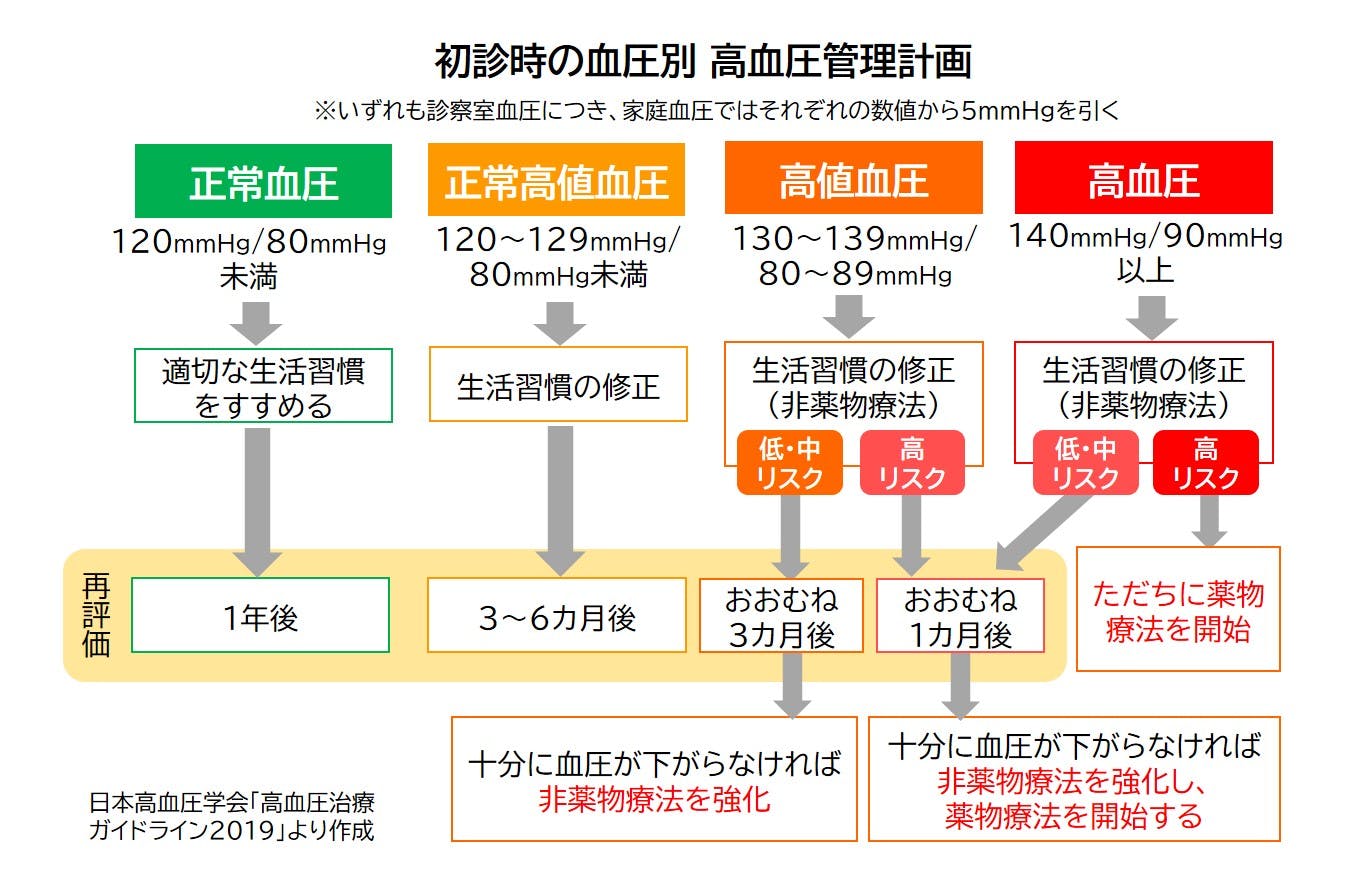
現在、降圧目標は次のように設定されています。
降圧目標
| 診察室血圧 | 家庭血圧 | |
|---|---|---|
| 75歳未満 | 最高血圧130mmHg / 最低血圧80mmHg未満 |
最高血圧125mmHg / 最低血圧75mmHg未満 |
| 75歳以上 | 最高血圧140mmHg / 最低血圧90mmHg未満 |
最高血圧135mmHg / 最低血圧85mmHg未満 |
上の表で分かるように、75歳を境に数値が変わり、高齢者はやや緩やかな設定となっています。
ただし、 糖尿病、慢性腎臓病(たんぱく尿陽性の場合)の場合、20歳以上では年齢にかかわらず診察室血圧で最高血圧130mmHg /最低血圧80mmHg未満、家庭血圧で最高血圧125mmHg /最低血圧75mmHg未満と設定されるなど、持病の有無やその病態によって細かい数値が変わります。
いずれにしても、降圧目標はより早い段階で高血圧症の治療をスタートし、血圧を適正にコントロールしていくことで、その後の合併症のリスクを下げることを目指して設定されています。
[4] 苅尾七臣ほか6名著『高血圧 脳卒中・心筋梗塞・動脈瘤 循環器内科の名医が教える 最高の治し方大全』(文響社)
3.降圧目標達成に向けて、高血圧症の治療はどう行われるの?
ここからは、高血圧症の治療の実際を紹介していきます。
3-1.リスクに合わせて治療計画を立てる
高血圧症の治療の2本柱は、「非薬物療法」と呼ばれる生活習慣の改善と、「薬物療法」です。
「やっぱり、薬を飲まなければならないのか」
とがっかりしないでください。
非薬物療法だけでコントロールしていくか、薬物療法を取り入れるかは、高血圧の重症度や合併している病気などによって決まります。
明らかな高血圧で、高血圧以外のリスクもあれば初めから薬物療法を行いますが、それ以外は食事や運動など非薬物療法から始めます。
病院やクリニックでは、最初の診療で検査したのち、高血圧以外のリスク因子(年齢、性別、コレステロール値、中性脂肪値、腎機能、喫煙習慣や飲酒量、肥満、既往歴など)も考慮して、高血圧の管理計画を立てます。
その後、1~数カ月後の再診時に、血圧が改善されているかどうかを再評価し、必要があれば計画を修正することを繰り返すのが一般的です[5]。
いたずらに薬を飲むことを恐れて、受診をためらったりしないようにしたいですね。
3-2.非薬物療法(生活習慣の改善)
生活習慣の改善は、高血圧症治療の基本となるものです。薬物療法が必要な方も、生活習慣の改善を並行して行わないと、十分な治療効果を得ることができません。
以下に、毎日の生活習慣のポイントをご紹介します。
「血圧が高め」と言われている方も、ぜひ取り入れてみてください。
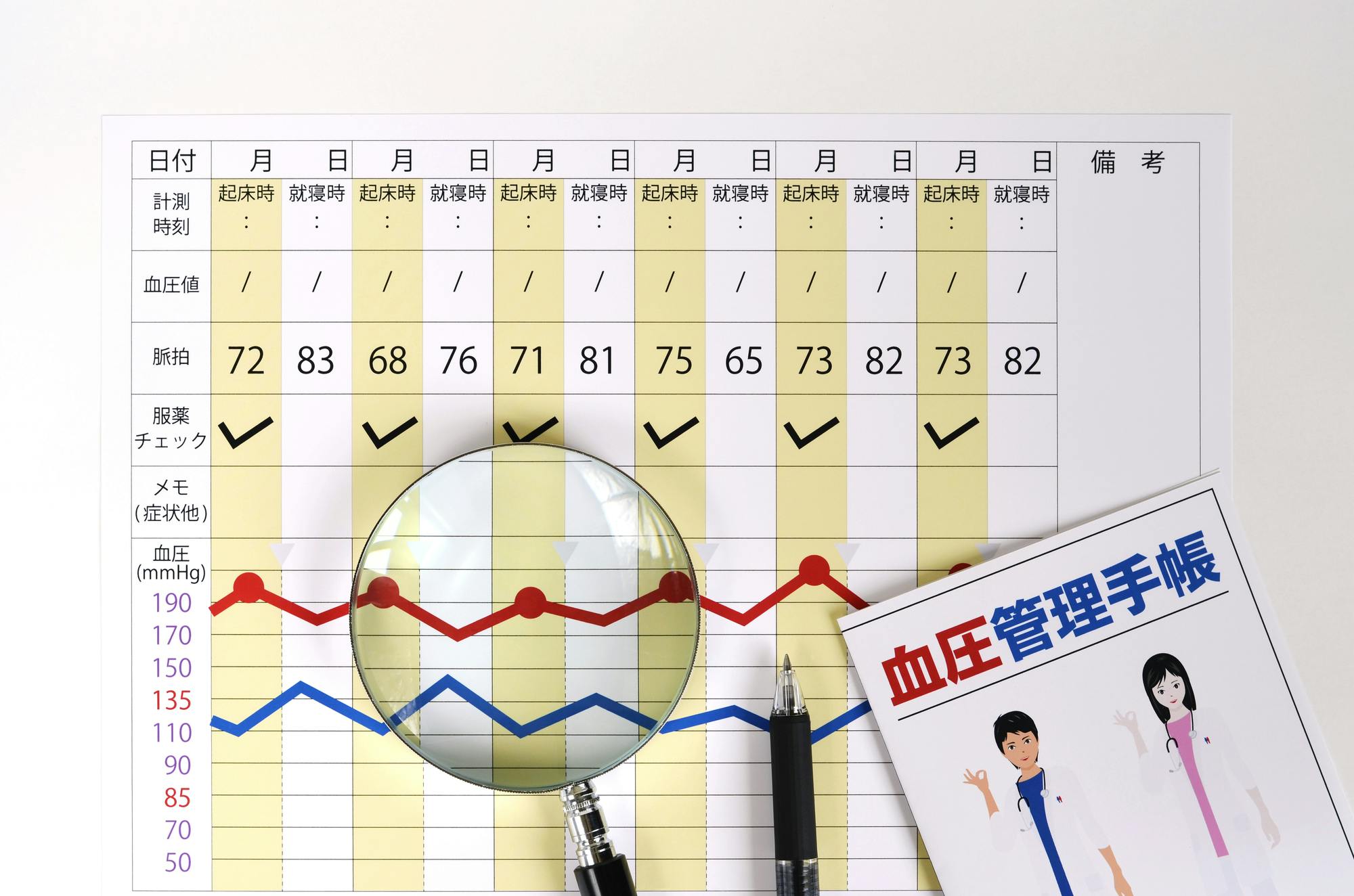
3-2-1.血圧測定
毎日、朝と夜の2回、血圧を測定して記録します。
現在はさまざまな家庭用血圧計が販売されていますが、 手首で測るタイプのものよりも上腕にカフを巻くタイプが正確でおすすめです[6]。
家庭で血圧を測るときに重要なのは、毎日同じ条件で測ることです。
朝起きたら排尿を済ませ、起床後1時間以内に、朝食や服薬の前に測定します。
晩は特に指示がなければ、食事、服薬、排尿、入浴などをすべて済ませ、寝る前に測定します。
より詳しい測り方が知りたい方は、 一般向け「高血圧治療ガイドライン2019」解説冊子「高血圧の話」(編集 日本高血圧学会他) を参考にするか、かかりつけ医に指導を受けると良いでしょう。
3-2-2.減塩
高血圧の人がまず取り組むべき食事の改善の第一は、減塩といわれています。
食塩の主成分である塩化ナトリウムは、摂り過ぎると血液中のナトリウム濃度が高くなり、それを薄めようとして血管に水分を取り込み、血液量が増加します。
血液量が増えると、心臓は強い力で血液を送り出そうとするため血管の壁に強い圧力がかかり、血圧が上昇してしまうのです。
日本高血圧学会が定める高血圧予防のための目標値は1日6g未満とされています[7]。
しかし、日本人の1日の平均食塩摂取量を見ると、男性 10.9g、女性9.3 gと 大幅に上回った量を摂っているのが現状です。
濃い味付けが好きな方や、外食や市販の弁当や総菜類の利用が多い人、加工食品やインスタント食品をよく食べる人は、知らず知らずのうちに多量の塩分を摂取していることが多いので特に注意が必要です。
最初から目標値の6gを目指さなくても、“塩八分目”という考え方で、少しずつ薄味に慣れていくようにしましょう。
3-2-3.食事
高血圧症治療のための食事では、減塩に次いでカロリーコントロールが重要です。
しかし、がまんばかりでは長続きしないばかりか、ストレスとなって逆効果になりかねません。
そこで、一つのやり方として「野菜を食卓の主役にし、野菜を優先して食べる」ことを心掛けてみましょう。
最初に野菜を食べることで、塩分、脂質、カロリーを抑えることができ、“腹八分目”も実践しやすくなります。
また、野菜に豊富なビタミン、ミネラルや、植物由来の化学物質であるフィトケミカル(ポリフェノールなど)は、健康に役立つさまざまな働きをしてくれます。
糖尿病や脂質異常症など高血圧以外の生活習慣病の予防にも大変有効な方法ですから、ぜひ取り入れてみてください。
3-2-4.睡眠
高血圧症対策でとても重要なことの一つが、質の良い睡眠の確保です。
睡眠と高血圧はあまり関係がないように思う方もいらっしゃるかもしれませんが、睡眠不足や睡眠時無呼吸症候群から高血圧になるケースはしばしば見られます[8]。
また、睡眠不足で交感神経(自律神経のうち心身を活動的にする神経)が優位の状態が続くと、血管が収縮して血圧が上がりやすくなります。
適切な睡眠時間は人それぞれですが、7時間前後の深くて質の良い眠りを確保するように心掛けましょう。
[8] 苅尾七臣ほか6名著『高血圧 脳卒中・心筋梗塞・動脈瘤 循環器内科の名医が教える 最高の治し方大全』(文響社)
3-2-5.運動
高血圧の人に向く運動は、ウォーキング、ジョギング、水泳など、酸素を取り込みながら行う有酸素運動です。
これまでまったく運動習慣のなかった方は、1日30分、週2回のウォーキングくらいから始めてみましょう。
また、生活のなかでこまめに体を動かすことも大事です。
車を使わずできるだけ歩く、エレベーターではなく階段を利用する、雑巾がけをするなど、工夫してみてください。
3-2-6.ストレスケア
仕事でプレッシャーを感じたり、試験前に緊張したり、人間関係でイライラしたりといったことはどなたにでもあるのではないでしょうか。
こうしたストレスは交感神経を優位にし、血圧を上昇させます。
現代社会に生きている限りストレスを完全になくすことはできませんが、上手にストレスコントロールすることによって、影響を少なくすることは可能です。
ストレスのもとから距離を置く、リラックスする時間を意識的につくる、趣味や運動などストレス解消の手段を持つなど、自分に合った方法をみつけましょう。
イライラした時や緊張したときは、ゆっくり深呼吸をするのも良い方法です。
3-2-7.適正体重の維持
肥満は高血圧の原因の一つで、体重が1 kg減ると最高血圧・最低血圧ともに約1 mmHg 下がるといわれています。
適正体重の目安としてはBMI(ボディ・マス・インデックス)があり、次の計算式で求めることができます。
BMI =体重[kg]÷(身長[m]×身長[m])
BMI22が標準体重とされているので、肥満の方はまずBMI25未満を目指し、標準に近づけるようにしましょう[9]。
[9] 苅尾七臣ほか6名著『高血圧 脳卒中・心筋梗塞・動脈瘤 循環器内科の名医が教える 最高の治し方大全』(文響社)
3-2-8. 節酒
アルコールには血管を拡張させて一時的に血圧を下げる作用がありますが、長期の飲酒習慣は血圧の平均値を上げ、高血圧のリスクを高めることが分かっています。
厚生労働省はアルコール換算で1日20gを「節度ある適切な飲酒」と定義しています[10]。
高血圧の管理にはエタノールで1日20-30mL以下、これはビールなら中ビン1本、ワインなら2杯、日本酒なら1合程度、女性の場合はこの約半分がすすめられます。
飲酒はこの量に留めるようにしましょう。
3-2-9.禁煙
タバコは交感神経を刺激して血管を収縮させ、血圧を上昇させるだけでなく、体内で活性酸素を大量に発生させて動脈硬化を進めるきっかけとなります[11]。
また、タバコは心筋梗塞や突然死のリスクを大幅に高めることも分かっており、まさに百害あって一利なしといえます。
禁煙が難しい場合は主治医に相談するか、病院の禁煙外来を受診して指導を受けると良いでしょう。
[11] 苅尾七臣ほか6名著『高血圧 脳卒中・心筋梗塞・動脈瘤 循環器内科の名医が教える 最高の治し方大全』(文響社)
3-3.薬物療法
生活習慣の改善を行っても血圧が十分に下がらない場合に、薬物療法が行われます。
高血圧症の治療に使用される薬には、大きく分けて血管を拡張する薬と、血流量を減らす薬の2種類があり、高血圧のタイプ(早朝高血圧、昼間高血圧、夜間高血圧など)、年齢、合併症の有無などに合わせて処方されます[12]。
それぞれ代表的な薬についてご紹介します。
3-3-1.血管を拡張する薬
レニン阻害薬、ACE阻害薬、ARB
血圧を上昇させるアンジオテンシンという物質やレニンというホルモンの働きを抑え、血管を広げることで血圧を下げる薬です。心臓病や糖尿病、腎臓病などの合併症のある人によく用いられます。
カルシウム拮抗薬
血管を収縮させる作用を持つカルシウムイオンの働きを抑えて血圧を下げる薬です。いろいろなタイプの高血圧に効き、副作用も少ないことなどから、現在の高血圧治療の第一選択薬となっています。
α遮断薬
ノルアドレナリンという神経伝達物質が血管にあるα受容体に取り込まれるのを妨害して末梢血管の収縮を防ぎ、血流をスムーズにして血流を下げる薬です。血管硬化型で早朝や昼間に血圧が上がりやすい人に向いています。
3-3-2.血流量を減らす薬
β遮断薬
ノルアドレナリンが心臓にあるβ受容体に取り込まれるのを妨害し、心臓の過剰な働きを抑えて血圧を下げる薬です。交感神経を鎮める働きがあるため、ストレスによる昼間高血圧の人に向きます。
利尿薬
尿の排泄を促し、体内の水分量を減らすことで血液量も減らして血圧を下げる薬です。血流量が減るので、心臓の負担を減らす効果も期待できます。夜間高血圧の人や高齢者、慢性腎臓病や糖尿病を合併している人などに向き、ACE阻害薬やARBと併用することもあります。
高血圧症の薬物療法について「いったん薬を始めたら一生飲み続けなければならない」と思っている方もいらっしゃるようですが、これは正しくありません。
生活習慣が改善され、長期にわたって血圧が良好にコントロールされている場合は、薬の量を減らしたり、中止したりすることが可能です。
そのためにも医師の指示どおりにきちんと薬を飲むことが大切。
自己判断で薬を減らしたり、中止したりすることは絶対にしないようにしましょう。
[12] 苅尾七臣ほか6名著『高血圧 脳卒中・心筋梗塞・動脈瘤 循環器内科の名医が教える 最高の治し方大全』(文響社)
4.高血圧症の治療についてのまとめ
高血圧症の治療の基本は、なんといっても生活習慣の改善です。
「自分は意志が弱いし、これまでの生活を大きく変えなければならないなんて、とても無理!」
と思った方もいることでしょう。
でも、少しずつでも自分の現在の生活のなかでできることから始めてみませんか。
完璧を目指さず、楽しみながら取り組むことが、挫折しないで長く続けるコツです。
監修者紹介
この記事の監修者

自治医科大学 内科学講座 循環器内科学部門
教授
【経歴】
1962年、兵庫県生まれ。1987年、自治医科大学卒業。1989年、兵庫県北淡町国民健康保険北淡診療所を経て、自治医科大学循環器内科学講座助手、コーネル大学医学部循環器センター/ロックフェラー大学Guest Investigator、自治医科大学循環器内科学講座講師、コロンビア大学医学部客員教授、自治医科大学内科学講座COE教授・内科学講座循環器内科学部門教授、2009年より現職。専門は循環器内科学。特に高血圧、動脈硬化、老年病学。
【HP情報】
»自治医科大学 内科学講座 循環器内科学部門